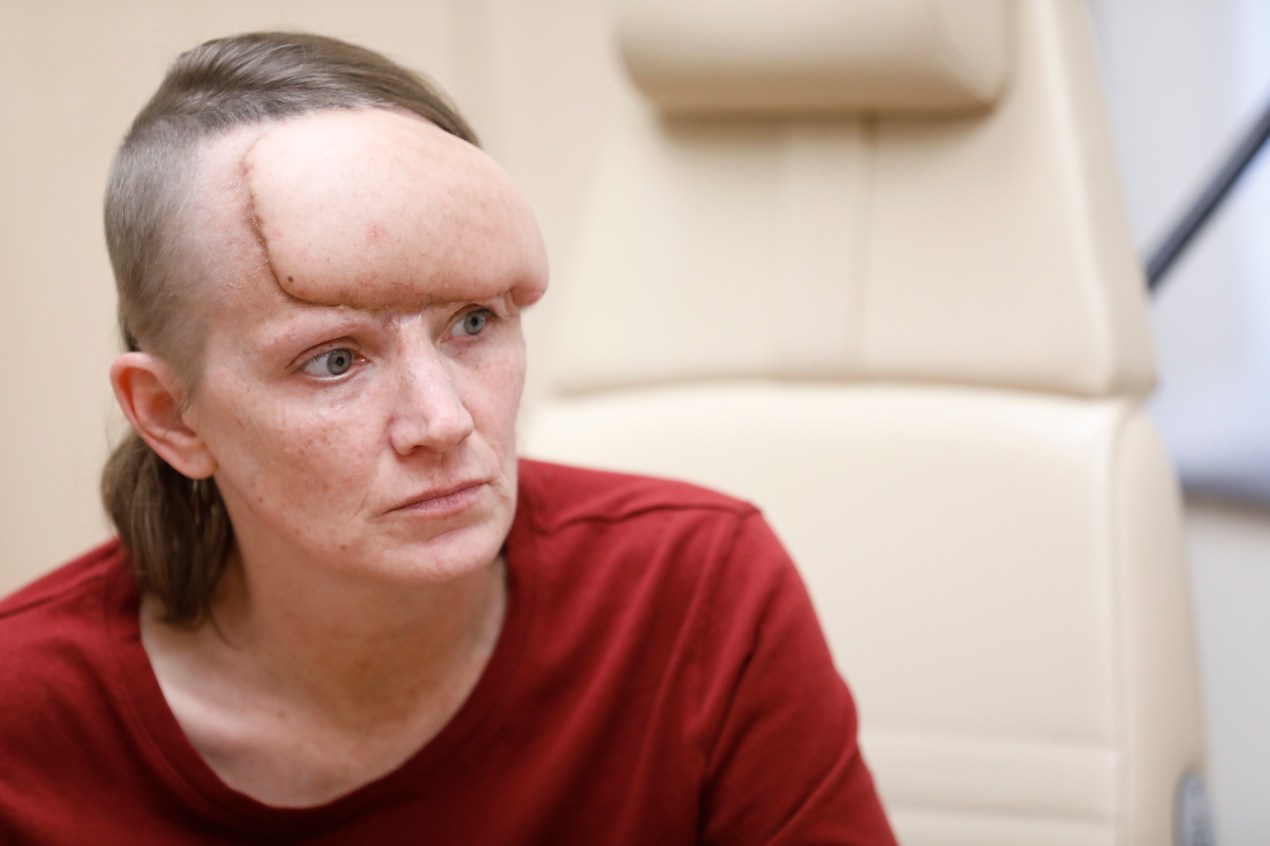
Dieciocho meses después de que April Adcox se enterara de que tenía cáncer de piel, el pasado mes de mayo, regresó por fin a la Universidad Médica de Carolina del Sur en Charleston para recibir tratamiento.
Para entonces, la zona rojiza a lo largo de la línea del cabello había pasado de ser un círculo de 2 pulgadas a cubrirle casi toda la frente. Supuraba líquido y le dolía.
“La verdad es que esperaba morir de esto, porque pensaba que eso era lo que tenía que pasar”, afirmó la mujer de 41 años, madre de tres hijos y residente en Easley, Carolina del Sur.
Adcox se había reunido por primera vez con los especialistas del centro médico a finales de 2020, después de que una biopsia diagnosticara un carcinoma basocelular. La operación para extirpar el cáncer requeriría varios médicos, le dijeron, incluido un neurocirujano, debido a lo cerca que estaba de su cerebro.
Pero Adcox no tenía seguro. Había perdido su trabajo en una fábrica de automóviles en los primeros días de la pandemia y, en el momento del diagnóstico, sentía pánico ante la complejidad de la operación y la perspectiva de una factura elevada. En lugar de seguir el tratamiento, intentó camuflar la zona cancerosa en expansión durante más de un año con sombreros y flequillos largos.
Si hubiera padecido cáncer de mama o de cuello uterino, probablemente habría tenido derecho a cobertura por una ley federal que amplía el Medicaid a los pacientes de bajos ingresos diagnosticados con esos dos tipos de cáncer.
Para las mujeres con otros tipos de cáncer, así como para casi todos los hombres, las opciones son escasas, especialmente en Carolina del Sur y los otros 11 estados que aún no han implementado la expansión de Medicaid, según oncólogos y expertos en política sanitaria que estudian el acceso a la atención.
Los estudios demuestran que, a veces, los adultos sin seguro retrasan la atención, lo que puede perjudicar las probabilidades de supervivencia. Pero que los pacientes obtengan un seguro para cubrir el tratamiento se parece un poco al juego de la ruleta, es decir, depende de dónde vivan y del tipo de cáncer que padezcan.
“Es muy aleatorio; creo que eso es lo más desgarrador”, afirmó el doctor Evan Graboyes, cirujano de cabeza y cuello, y uno de los médicos de Adcox. “Vivir o morir de cáncer no debería depender del estado en el que vives”.

La Ley de Cuidado de Salud a Bajo Precio (ACA) dio a los estados la opción de ampliar Medicaid para cubrir a más personas. Poco después de la aprobación de la ley, sólo el 2,6% de los adultos de 18 a 64 años con un nuevo diagnóstico de cáncer carecían de seguro en los estados de Medicaid ampliado frente al 7,8% en los estados sin expansión, según un estudio publicado en JAMA Oncology en 2018.
Investigadores de la Sociedad Americana del Cáncer, que realizaron el análisis, estiman que unas 30,000 personas sin seguro son diagnosticadas con cáncer cada año.
Pero en todos los estados, los pacientes sin seguro, de bajos ingresos, con cáncer de mama o de cuello uterino pueden obtener cobertura, incluso si no califican para Medicaid.
Los adultos con cáncer detectado a través del Programa Nacional de Detección Temprana de Cáncer de Mama y de Cuello Uterino pueden inscribirse en Medicaid durante la duración de su tratamiento contra el cáncer, gracias al activismo y la legislación federal que comenzó hace más de tres décadas.
En 2019, se inscribieron 43,549 pacientes con estos tipos de cáncer, según un informe de la Oficina de Rendición de Cuentas del Gobierno (GAO) publicado en 2020.
“Si te diagnostican cáncer de mama o de cuello uterino, tienes suerte”, dijo la doctora Fumiko Chino, oncóloga radioterapeuta del Memorial Sloan Kettering Cancer Center de Nueva York, que estudia el acceso y los costos del tratamiento del cáncer. “De no ser así, puedes enfrentar obstáculos importantes”.
El importe total facturado a la aseguradora durante el año siguiente a un diagnóstico de cáncer puede ser abultado. Por ejemplo, los costos en 2016 ascendieron a un promedio de $168,730 por cáncer de pulmón y $137,663 por cáncer colorrectal, según un estudio de 2022 que calculó las reclamaciones a la aseguradora por varias neoplasias malignas comunes diagnosticadas en pacientes con seguro privado.

Dado que los adultos sin seguro pueden tener dificultades para pagar la atención preventiva, su cáncer puede no ser identificado hasta que esté avanzado, por lo que es más costoso para el paciente y el sistema de salud, explicó Robin Yabroff, autor del estudio en JAMA Oncology y vicepresidente científico de la Sociedad Americana del Cáncer.
Los pacientes que no pueden obtener ayuda financiera a través de un centro de la red a veces acumulan deudas médicas, utilizan tarjetas de crédito o lanzan campañas de recaudación de fondos en internet, dijo Yabroff. “Nos cuentan historias de personas que hipotecan sus casas para pagar el tratamiento del cáncer”.
Los pacientes de cáncer pueden adquirir un seguro a través del mercado de seguros de salud de ACA. Pero a menudo deben esperar hasta el período de inscripción regular al final del año, y esos planes de salud no entran en vigor hasta el comienzo del año siguiente.
Esto se debe a que la ley federal fue diseñada para animar a la gente a inscribirse cuando están sanos, lo que ayuda a controlar los costos, señaló MaryBeth Musumeci, profesora de política y gestión de la salud en la Universidad George Washington en Washington, DC. Si un nuevo diagnóstico te calificara para la nueva cobertura, dijo, “entonces se incentivaría a la gente a permanecer sin seguro mientras están sanos y piensan que no van a necesitar cobertura”.
Mientras tanto, el acceso a la cobertura de Medicaid para pacientes de bajos ingresos con cáncer de mama y de cuello uterino, es una historia de éxito que se remonta a una ley de 1990 que creó el programa nacional de cribado de mama y cuello de útero. Las mamografías empezaron a recomendarse de forma generalizada en la década de 1980, y los activistas presionaron para llegar a más personas desfavorecidas, explicó Katie McMahon, directora de políticas de la Red de Acción contra el Cáncer de la Sociedad Americana del Cáncer.
Sin embargo, una investigación demostró que algunos adultos sin seguro tenían dificultades para recibir atención por los cánceres detectados a través de los cribados, dijo McMahon. Una ley del año 2000 permitía a los estados extender Medicaid a estas personas, y en 2008 los 50 estados y el Distrito de Columbia ya lo habían hecho, según el informe de la GAO de 2020.
Para otros enfermos de cáncer, una de las vías de cobertura que les quedan, según Chino, es reunir los requisitos para la discapacidad a través de la Administración de la Seguridad Social, tras lo cual pueden solicitar Medicaid. La agencia federal tiene una larga lista de criterios para los pacientes con cáncer. También cuenta con el programa Compassionate Allowances, (Beneficios por Compasión), que ofrece revisiones más rápidas para pacientes con determinadas afecciones médicas graves, incluidos cánceres avanzados o agresivos.
Aunque las normas varían, muchos pacientes no califican hasta que la enfermedad se ha extendido o el cáncer requiere al menos un año de tratamiento intenso, explicó Chino. Esto supone un dilema para las personas que no tienen seguro pero padecen cánceres curables.
“Para tener derecho a Medicaid, tengo que esperar a que mi cáncer sea incurable”, dijo, “lo cual es muy deprimente”.
Por ejemplo, el programa de Beneficios por Compasión no incluye el carcinoma basocelular, y sólo cubre el cáncer de cabeza y cuello si se ha extendido a otras partes del cuerpo o no puede extirparse quirúrgicamente.

Adcox dijo que antes de su operación de 12 horas, el pasado mes de junio, su solicitud de ayuda económica a la Universidad Médica de Carolina del Sur estaba aún pendiente. Alguien del hospital calculó que su factura ascendería a $176,000 y le preguntó cuánto podía adelantar. Consiguió reunir $700 con la ayuda de sus seres queridos.
Pero pudo optar a una ayuda económica y no ha recibido ninguna factura, salvo de un proveedor externo de servicios de laboratorio. “Se acabó”, exclamó Adcox. Desde entonces ha recibido radioterapia y se someterá a más operaciones reconstructivas. Pero ya no tiene cáncer. “No me ha matado. No me mató”.
Aun así, no todo el mundo encuentra una red de seguridad.
Brian Becker, de El Paso, Texas, no tenía seguro ni trabajo cuando supo que padecía leucemia mielógena crónica en el verano de 2021, según contó Stephanie Gamboa, su ex mujer y madre de su hija pequeña. Su médico oncólogo le exigió un pago por adelantado, dijo, y tardó varios meses en pedir prestado el dinero suficiente.
Empezó la quimioterapia al año siguiente y, con el paso de los meses, perdió peso y se debilitó, volviendo a urgencias con infecciones y un empeoramiento de la función renal, explicó Gamboa. La última vez que su hija vio a su padre, “no podía levantarse de la cama. Era literalmente piel y huesos”, dijo Gamboa.
Becker inició los trámites para solicitar prestaciones por incapacidad. El mensaje de texto que envió a Gamboa, y que ella compartió con KHN, decía que la revisión de su solicitud comenzó en junio de 2022 y se esperaba que durara seis meses.
La carta de denegación, fechada el 4 de febrero de 2023, llegó más de un mes después de la muerte de Becker en diciembre, a los 32 años. Decía en parte: “Basado en una revisión de sus condiciones médicas, usted no califica para beneficios en esta reclamación”.