Aunque los científicos y los mercados bursátiles han celebrado la aprobación para uso de emergencia del remdesivir para tratar a COVID-19, la cura de la enfermedad que ha matado a más de 290.000 personas en todo el mundo sigue estando muy lejos, y puede que nunca llegue.
Se están estudiando cientos de medicamentos a nivel global, pero “no veo muchos golazos en este momento”, dijo el doctor Carlos del Río, profesor de enfermedades infecciosas de la Escuela de Salud Pública Rollins de la Universidad de Emory. “Veo muchos tiros fuera de la cancha”.
Investigadores han puesto en marcha más de 1,250 estudios de COVID-19. Las farmacéuticas están invirtiendo miles de millones en el desarrollo de medicamentos y vacunas eficaces para ayudar a poner fin a la pandemia.
El doctor Anthony Fauci, director del Instituto Nacional de Alergia y Enfermedades Infecciosas, fue cauteloso al anunciar los resultados de un ensayo clínico de remdesivir la semana del 4 de mayo, señalando que no son “definitivos”. Aunque el remdesivir ayudó a los pacientes hospitalizados con COVID-19 a recuperarse más rápidamente, no se ha demostrado que salve vidas.
“Este [medicamento] está abriendo la puerta”, indicó Fauci. “A medida que más compañías e inversionistas se involucren, estaremos más cerca”.
Los investigadores ya han anunciado que combinarán el remdesivir con un medicamento antiinflamatorio, el baricitinib, que se utiliza actualmente para tratar la artritis reumatoide, con la esperanza de mejorar los resultados.
Pero COVID-19 es un enemigo escurridizo.
Los médicos que tratan a pacientes con COVID dicen que luchan una guerra en múltiples frentes, combatiendo un virus que ataca a los órganos de todo el cuerpo, causa coágulos de sangre mortales y provoca una reacción exagerada del sistema inmunológico llamada “tormenta de citoquinas”.
Con tantas partes del cuerpo amenazadas a la vez, los científicos dicen que para mejorar las tasas de supervivencia se necesitarán múltiples rutas de ataque, y más de un medicamento. Mientras algunas drogas experimentales tienen como blanco directo al virus, otras tienen como objetivo evitar que el sistema inmunológico provoque daños colaterales.
“Hay muchas piezas en juego y todas requieren diferentes terapias”, opinó el doctor Lewis Kaplan, presidente de la Sociedad de Medicina de Cuidados Críticos, cuyos médicos proporcionan cuidados intensivos.
Los enfoques de alta tecnología incluyen el uso de células madre, células T específicas para el virus y anticuerpos sintéticos para neutralizarlo.
Los científicos también consideran medicamentos existentes que podrían readaptarse para combatir a COVID-19, como antivirales para la gripe, medicamentos para la artritis, parches de estrógeno e incluso antiácidos. Si estos medicamentos reciclados tienen éxito, podrían llegar a los pacientes con relativa rapidez, porque los médicos ya están familiarizados con sus efectos secundarios y su seguridad.
Algunos médicos dudan que medicamentos para la acidez estomacal o los sofocos puedan tratar a un asesino como COVID-19.
El doctor Steven Nissen, jefe de medicina cardiovascular de la Clínica Cleveland, aseguró que la publicidad de productos no probados puede perjudicar a los pacientes, aunque eleve temporalmente el valor de las acciones de la empresa.
Los pacientes que pidan antiácidos o medicamentos para la malaria, que se están estudiando para tratar a COVID-19, podrían sufrir sus efectos secundarios, por ejemplo. Quienes acaparan medicinas, con la esperanza de protegerse de COVID-19, podrían privar a otros pacientes de los medicamentos que necesitan para su salud. Algunas personas pueden negarse a participar en ensayos clínicos porque temen que se les dé un placebo.
“Esta prisa por meter todos los tratamientos imaginables en un estudio, no es prudente”, dijo Nissen. “No es una buena medicina. Es un acto de desesperación”.
Otros expertos opinan que los científicos deberían tender una amplia red.
“No debemos descartar nada porque sea poco común”, comentó el doctor Walid Gellad, director del Centro de Política Farmacéutica y Prescripción de la Universidad de Pittsburgh.
Antivirales en la mira
Antivirales como remdesivir tienen evitan que los virus se repliquen, explicó el doctor Peter Hotez, profesor del Baylor College of Medicine en Houston.
Eso no siempre funciona. Un estudio chino sobre el remdesivir, publicado en abril en The Lancet, no encontró ningún beneficio para pacientes gravemente enfermos con COVID-19. El remdesivir ya había fallado cuando se probó contra el Ébola.
Los antivirales tienden a ser más útiles en las primeras etapas de la infección, cuando la mayor parte del daño al paciente lo causa el propio virus, en lugar del sistema inmunológico, dijo Hotez.
Remdesivir es sólo uno de los muchos antivirales que se están probando contra COVID-19.
Investigadores internacionales estudian el antiviral favipiravir, desarrollado para combatir la gripe.
Medicamentos contra la malaria, la cloroquina y la hidroxicloroquina, muy promocionados por el presidente Donald Trump, también tienen efectos antivirales. Aunque la Administración de Drogas y Alimentos (FDA) aprobó formas de esos medicamentos para su uso de emergencia contra COVID-19, la agencia advirtió más tarde que podrían causar graves problemas al ritmo cardíaco.
Un estudio publicado en New England Journal of Medicine tampoco encontró ningún beneficio en la administración de dos antivirales utilizados para tratar el VIH —una combinación de lopinavir y ritonavir, que se vende como Kaletra— en adultos hospitalizados con COVID-19 grave.
Aprovecharse del sistema inmunológico
Una de las terapias que genera grandes expectativas es también una de las más antiguas: sangre rica en anticuerpos de sobrevivientes de COVID.
El sistema inmunológico produce anticuerpos en respuesta a invasores como virus y bacterias, permitiendo al cuerpo reconocerlos y neutralizarlos. Los anticuerpos también reconocen y neutralizan el virus cuando la persona vuelve a estar expuesta.
Los médicos esperan que los pacientes que desarrollen anticuerpos contra el nuevo coronavirus se vuelvan inmunes, al menos durante unos años, aunque esto no se ha demostrado.
Los científicos que desarrollan este “plasma convaleciente” estudian si los supervivientes de COVID-19 pueden compartir esta inmunidad donando su plasma, la parte líquida de la sangre que contiene anticuerpos, explicó el doctor Shmuel Shoham, profesor en la Escuela de Medicina de la Universidad Johns Hopkins.
Además de tratar a las personas que ya están enfermas, el plasma donado podría potencialmente evitar que las personas expuestas al virus, como los trabajadores de salud, desarrollen síntomas.
Los anticuerpos donados, y cualquier inmunidad que puedan proporcionar, no duran para siempre, señaló el doctor William Schaffner, profesor del Centro Médico de la Universidad de Vanderbilt. El cuerpo destruye los viejos anticuerpos como parte de su mantenimiento de rutina, añadió. En general, la mitad de los anticuerpos donados se eliminan en unas tres semanas.
El uso de plasma convaleciente se remonta a más de un siglo atrás. Se usó durante la pandemia de gripe de 1918 y se demostró que mejoraba la supervivencia durante la pandemia de gripe H1N1 de 2009-10.
Los médicos aún no saben si el plasma convaleciente beneficiará a pacientes con COVID-19.
En principio, se espera que sea más eficaz para prevenir la enfermedad que para tratarla. Es menos probable que ayude a alguien en cuidados intensivos, expresó Shoham.
Los investigadores también estudian el uso de plasma preempacado, llamado inmunoglobulina intravenosa. Este producto, conocido como IVIG, se obtiene de donantes sanos de la población general y se ha utilizado durante mucho tiempo para ayudar a pacientes con sistemas inmunológicos debilitados para combatir infecciones. Los hospitales lo mantienen en stock y algunos ya lo están usando para tratar a los pacientes de COVID.
Aunque los anticuerpos del IGIV no se dirigen específicamente al coronavirus, los investigadores esperan que allanen la respuesta inmune.
En una tercera forma de terapia inmunológica, científicos tratan de identificar los anticuerpos específicos más importantes para neutralizar el coronavirus, y luego reproducirlos como anticuerpos monoclonales. Los anticuerpos monoclonales ya se utilizan para tratar una variedad de condiciones, desde el cáncer hasta la artritis reumatoide y las migrañas.
“Cuando le administramos un anticuerpo a una persona, de inmediato se vuelve inmune, al menos parcialmente, a ese virus específico”, expresó el doctor James Crowe, director del Vanderbilt Vaccine Center, quien espera tener anticuerpos listos para un ensayo clínico en unos pocos meses. “Estamos moviendo el sistema inmunológico de una persona a otra”.
Lo ideal sería que los médicos desarrollaran un anticuerpo monoclonal muy potente o un cóctel de anticuerpos, para asegurar el éxito, señaló Crowe. Pero la fabricación de estos medicamentos puede ser complicada, cara y lenta.
“Fabricar dos anticuerpos sería al menos dos veces más complicado que fabricar uno”, dijo Crowe. “Podría ser preferible un cóctel, pero los cócteles son más difíciles de mover rápidamente”.
Cuando el propio sistema inmune ataca
En la mayoría de los casos de COVID-19, el sistema inmunológico neutraliza el coronavirus y los pacientes se recuperan sin necesidad de ir al hospital.
Por razones que los médicos no entienden totalmente, el sistema inmunológico de algunos pacientes se vuelve hiperactivo, atacando no sólo al virus sino también a las propias células sanas. Una “tormenta de citoquinas”, en la que el sistema inmunológico inunda el cuerpo con productos químicos inflamatorios, puede hacer más daño que el propio virus.
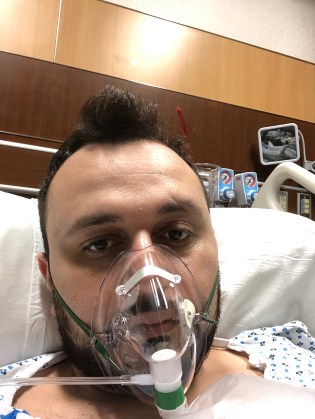
El doctor Anar Yukhayev, en la foto el 24 de marzo, fue hospitalizado en el Long Island Jewish Medical Center por COVID-19. Aceptó formar parte de un ensayo clínico de Kevzara, un inmunosupresor. (Courtesy of Dr. Anar Yukhayev)
En un esfuerzo por calmar el sistema inmunológico, los investigadores prueban medicamentos inmunosupresores, incluyendo anticuerpos monoclonales que ya se utilizan para tratar enfermedades autoinmunes como la artritis reumatoide, apuntó el doctor Amesh Adalja, del Centro de Seguridad de la Salud de Johns Hopkins.
El gigante farmacéutico Roche está realizando ensayos clínicos de su fármaco, Actemra, con la esperanza de prevenir las tormentas de citoquinas, que pueden causar fallas en los órganos y una enfermedad mortal llamada sepsis. Actemra está diseñado para reducir un químico inflamatorio, la interleuquina-6, cuyos niveles se elevan en algunos pacientes con COVID-19.
Otros grupos también estudian fármacos similares, anakinra y siltuximab.
También otro inmunosupresor de Regeneron y Sanofi, llamado Kevzara, ha tenido resultados decepcionantes en ensayos clínicos. Los fabricantes planean continuar estudiando el medicamento para ver si puede ayudar a algún tipo de paciente.
El doctor Anar Yukhayev, ginecólogo neoyorquino que fue hospitalizado con COVID-19 el 16 de marzo, se unió a un ensayo clínico de Kevzara.
“Tenía tantos problemas para respirar que estaba desesperado por cualquier cosa que me ayudara”, dijo Yukhayev, de 31 años, quien se atenció en el Jewish Medical Center de Long Island.
Aproximadamente 36 horas después de recibir el medicamento, mientras Yukhayev estaba cuidados intensivos, sus síntomas comenzaron a mejorar. Pudo evitar que le pusieran un respirador. Los médicos no le dijeron si recibió Kevzara o un placebo, pero las enzimas de su hígado también comenzaron a elevarse, lo que sugiere que el órgano estaba bajo estrés. Las enzimas hepáticas elevadas son un conocido efecto secundario de Kevzara.
Yukhayev se recuperó completamente y volvió a trabajar a tiempo completo el 13 de abril. Donó su plasma a los investigadores.
Hasta que se desarrollen vacunas y otras medicinas preventivas, la mejor manera de prevenir las infecciones por coronavirus es mantener el distanciamiento social, recordó Adalja.
“El distanciamiento social es una dura herramienta”, señaló, “pero es todo lo que tenemos”.
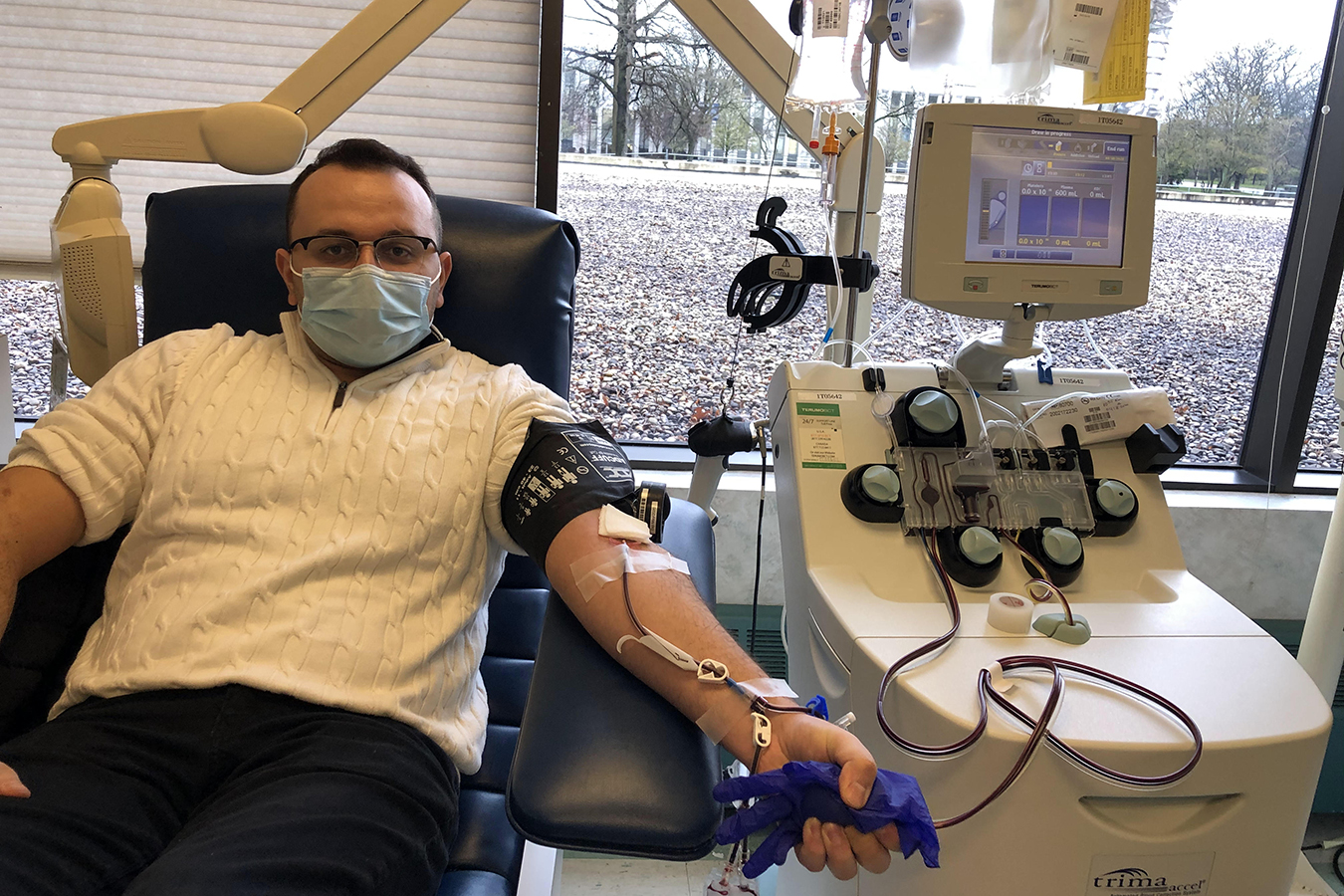
El doctor Anar Yukhayev dona plasma el 18 de abril, luego de recuperarse por completo de COVID-19.(Courtesy of Dr. Anar Yukhayev)







